20 неделя беременности завершает первую половину срока вынашивания малыша. Токсикоз отступил, самочувствие и настроение мамы на высоте.
Именно в это время многие начинают ощущать первые шевеления своего карапуза. На этом сроке женщина может получить направление на второе плановое УЗИ.
Далее речь пойдет о том, чем отличается ультразвуковое исследование в этот период и каковы нормы развития крохи в 20 акушерских недель.
В конце пятого месяца беременности УЗИ — не просто прихоть женщины, желающей полюбоваться своим растущим отпрыском. Это исследование является частью скрининга второго триместра.
По рекомендации Министерства здравоохранения России скрининг проводится в сроки с 18 по 21 неделю.
Чаще всего посещение кабинета УЗИ выпадает именно на 20 неделю — период между 19 и 20 неделей (от зачатия, по меркам женщины, прошло уже 17 с лишним недель).
В скрининг входят исследования венозной крови биохимическим методом по тройному или четверному тесту. Это исследование помогает установить превышение или занижение уровня важных для нормальной беременности гормонов и белков. Их изменение часто сопровождает различные генетические патологии. Картина дополняется осмотром в кабинете ультразвуковой диагностики.
В первом триместре с 11 по 13 неделю женщина уже проходила первый скрининг, а потому индивидуальные риски появления на свет малыша с синдромом Эдвардса, Дауна, Тернера и другими неизлечимыми заболеваниями генетического происхождения, уже известны. Второй скрининг позволяет судить о такой малоприятной перспективе на основании иных веществ в крови, а также других маркеров патологий на УЗИ.
Кроме того, ультразвуковое обследование на этом сроке может преследовать и иные цели:
- оценка развития ребенка;
- оценка состояния плаценты;
- диагностика возможных отклонений в протекании беременности — риска преждевременных родов, гибели плода;
- уточнение сроков гестации и более точное определение даты родов
Ультразвуковое исследование на 20 неделе проводят наружным методом, трансабдоминально, то есть датчиком водят по животу, обзор доступен сквозь стенку бюшины.
Ситуаций, в которых врач может принять решение об использовании на УЗИ на этом сроке вагинального датчика, не так много. В основном, это лишний вес у беременной, наличие внушительных жировых отложений в области живота.
Если датчиком через живот рассмотреть малыша не удается, принимается решение об трансвагинальном УЗИ.
Внутренее УЗИ может быть проведено и при подозрении на преждевременное аномальное раскрытие шейки матки, на цервикальную недостаточность, на предлежание плаценты.
На 20 неделе исследование ультразвуком не проводят в смотровом кресле, для этого пользуются кушеткой, на которой будущая мама может расположиться как в положении на спине, так и в положении на боку, если на спине лежать не удобно.
Какой-либо специальной подготовки УЗИ на этом сроке не требует. Не надо пить воду, соблюдать диету, освобождать кишечник от газов — матка уже настолько большая, что кишечник вместе с наполняющими его газами отодвинут назад, и обзору не мешает.
При прохождении скринингового УЗИ в 20 недель нет необходимости сдавать кровь в один день с посещением кабинета диагноста, в этот период эти составляющие перинатальной диагностики можно провести в разные дни. Процедура длится 5-10 минут, она не причинит вреда беременной и ее малышу.
За первую половину беременности малыш проделал огромный эволюционный путь. У него сформированы практически все органы, идет совершенствование работы систем — нервной, в частности. Рост крохи на этой неделе — около 26 сантиметров. Весит ребенок всего около 300 граммов.
На этой неделе у малыша большое событие — его глазки обзаводятся фоторецепторами, и теперь кроха может различать свет и темноту. Если посветить фонариком на живот, движения малыша могут усилиться. В конце пятого месяца малыш научился «строить рожицы», и теперь на УЗИ, если повезет, можно будет рассмотреть как он щурится, моргает, гримасничает.
Ребенок выглядит как маленький, но уже полностью сформированный, человечек. Он уже прекрасно управляется со своими ручками, играет с пуповиной, сосет кулачки. У него работает кишечник, кроха заглатывает околоплодные воды, маленький желудок начал функционировать.
На 20 неделе доктор внимательно осматривает плод (или плоды, если их в матке несколько), оценивает размеры малыша, сопоставляет полученные результаты с таблицами нормальных для гестационного срока значений.
Это позволяет установить не только точный срок, скорректировать дату родов, если потребуется, но и понять, достаточно ли питания получает кроха, нет ни у него заболеваний, которые могут препятствовать его нормальному развитию.
Доктор сможет обследовать внутренние органы малыша, оценить состояние плаценты, пуповины, околоплодных вод. Если самочувствие мамы оставляет желать лучшего, сканирование позволит оценить состояние ее репродуктивных органов, выявить воспаления, кисты, возможные проблемы с шейкой матки и цервикальным каналом, которые могут быть признаками угрожающего прерывания беременности.
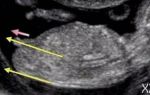
На ультразвуковом исследовании на двадцатой неделе хорошо виден пол ребенка, проблем с его определением возникнуть не должно. На первом УЗИ точно увидеть половые признаки мешали их слишком малые размеры.
На третьем, которое ждет в конце беременности, с диагностикой половой принадлежности тоже бывает сложно. Ребенок станет большим, «свернется» в компактной позе и увидеть мальчика или девочку в малыше будет очень трудно.
Сейчас — самое подходящее время для того, чтобы узнать, кого ожидать — сыночка или дочку.
Все нормы приводятся исключительно с ознакомительной целью, и не могут являться основанием для самостоятельной диагностики проблем. Не всегда отклонение от средних значений говорит о заболеваниях, практически все параметры врачи оценивают пропорционально друг другу.
В протоколе ультразвуковой диагностики врач отмечает количество обнаруженных в матке малышей и обязательно отмечает, являются ли они живыми. Живым плодом считается такой плод, у которого регистрируется двигательная активность и сердцебиение. На этом сроке обязательно указывается тип расположения малыша в пространстве — головное предлежание, тазовое или поперечное.
Если доктор пишет, что малыш находится в тазовом или поперечном положении, не стоит пугаться и переживать. В течение суток малыш, который хорошо и свободно чувствует себя в полости матки, совершает несколько десятков переворотов с головы на ноги и обратно.
Если на момент прохождения мамой диагностики доктор «застал» его в поперечном положении, это вовсе не означает, что в такой позе ребенок останется до самых родов. Предлежание на 20 неделе не имеет большого значения.
В разделе протокола «Фетометрические показатели» беременную ждут различные буквенные сокращения и числа, понять которые не так просто. На двадцатой неделе врач измеряет длину костей, окружность головки, живота, поперечный и продольный размеры головы, а также мозжечок.
Нормы фетометрии на 20 неделе (сводная таблица):
На основании данных фетометрии сканер УЗИ самостоятельно рассчитывает предполагаемый вес плода. Для данного срока характерны значения от 200 до 350 граммов. Девочки чаще весят меньше, чем мальчики, даже если сроки беременности в обоих случаях совпадают с точностью до дня.
В разделе «Анатомия плода» врач описывает состояние внутренних органов ребенка.
Рассматриваются и описываются боковые желудочки мозга, лицевые кости, позвоночник, глазницы, сердце, почки, желудок, кишечник, легкие, желчный и мочевой пузыри.
Если доктор не увидит выраженных пороков развития этих органов, то напротив названия того или иного органа будет стоять латинская N, что означает «норма».
Если патологии выявляются, а УЗИ на этом сроке позволяет увидеть недоразвитие того или иного органа или его отсутствие, то врач описывает тип патологии напротив названия органа. Так, напротив строки «Кишечник» может появиться запись – «Атрезия ануса» или «Расширенные петли».
Любая патология внутренних органов теоретически может являться маркером хромосомных нарушений, поэтому каждая конкретная ситуация должна рассматриваться отдельно. Потребуется несколько дополнительных УЗИ, возможно, инвазивная диагностика (кордоцентез или амниоцентез), чтобы установить, есть ли у малыша хромосомные недуги.
После этого врачи примут решение, как и когда лечить ребенка, если его заболевание считается излечимым. Если это тотальные синдромы, то маме дадут немного времени на раздумья о возможности прервать беременность по медицинским показаниям. Конечное решение остается за беременной и ее семьей.
В завершении акта обследования доктор указывает характеристики плаценты — насколько высоко она расположена от внутреннего зева, по какой маточной стенке произошло прикрепление. Чаще всего «детское место» крепится по задней стенке.
Нормальная для этого срока степень зрелости плаценты — 0. На этом этапе часто выявляется низкая плацентация или предлежание плаценты. Врач оценивает размеры шейки матки, состояние цервикального канала и наличие или отсутствие тонуса маточных мышц.
Небольшое отклонение от средних табличных значений размеров головы малыша ни о чем тревожном не говорит.
Все дети в середине беременности растут с разными темпами, к тому же никто не исключает наследственную особенность внешности — небольшую голову.
Тревожным считается отклонение от нижнего порога нормы на 2 недели (если БПР плода, к примеру, соответствует, не двадцатой, а восемнадцатой неделе беременности).
Уменьшение головы может быть вызвано микроцефалией, а также недостаточным питанием. В этом случае врачи будут вести речь о внутриутробной задержке развития крохи.
Дополнительные исследования помогут выявить точную причину, при задержке развития прогнозы благоприятны — исправить ситуацию помогают витаминные препараты, а также лекарственные средства, которые улучшают маточно-плацентарный кровоток.
Превышение нормальных показателей размеров головы плода на этой неделе иногда является признаком гидроцефалии, отечности из-за инфекционных процессов или пороков развития. Небольшое превышение показателей (менее, чем на 2 акушерских недели), может говорить о том, что при данной беременности есть тенденции к крупному (около 4 кг) или гигантскому (более 5 кг) плоду.
Опять же врачу нужно посмотреть на маму и папу, возможно, у них большие головы — семейная черта, и тогда никакой коррекции не потребуется.
Этот показатель может быть особенностью телосложения ребенка, ведь у худощавых мамы и папы обычно появляются на свет такие же субтильные дети. Как и в случае с размерами головки плода, критичным считается отставание от нормы более, чем на 2 недели.
Эта ситуация требует внимательного изучения маточно-плацентарного кровотока, особенной плаценты, чтобы вовремя выявить возможные причины гипотрофии. Худоба плода сама по себе ничем не опасна. Задача врачей — найти ее истинную причину, которая может представлять риск для дальнейшего развития ребенка.
Косвенным маркером генетических патологий при проведении второго УЗИ является укорочение костей голени, длина остальных костей измеряется только для того, чтобы представить себе пропорции малыша, а также отследить его развитие.
Более короткие или более длинные предплечья или бедренные кости в большинстве случаев оказываются особенностями внешности ребенка, ведь у него могут быть генетически заложены длинные ноги или короткие руки. Такие изменения считаются физиологическими.
Патологические отклонения и укорочения конечностей не могут остаться незамеченными, и женщина сразу будет направлена к генетику на консультацию.
Матка растет, у плаценты еще есть все шансы подняться на нормальную высоту, что чаще всего и происходит, если беременная будет соблюдать все назначения своего лечащего врача.
Такой вид ультразвуковой диагностики на этом сроке проводится, и он позволяет более детально рассмотреть малыша, получить красивые снимки плода. На такое УЗИ экспертного класса отправляет женщин акушер или генетик, если выявлены тревожные маркеры или отклонения от норм. Посетить 3D-УЗИ женщина может по собственному желанию.
На обычных снимках достаточно хорошо видно, чем занимается кроха — очертания рук и ног четкие, профиль лица просматривается. Но 3D-УЗИ и снимки, которые получаются на таком аппарате, если малыш «согласится» позировать, дают более полное представление о том, как выглядит сынок или дочка. Если в животике живет двойня, то на 20 неделе это выглядит примерно так.
Ошибки при определении половой принадлежности на этом сроке маловероятны.
Перепутать мальчика с девочкой все-таки возможно в редких случаях, если у малыша оказалась зажатой пуповина между ног. Такую девочку по ошибке будут считать мальчуганом.
А стеснительный мальчик, зажавший между ножек свои половые органы, будет до поры считаться девицей. Вероятность такой «путаницы» – не более 1,5-3%.
К, сожалению, бывают ситуации, когда пол увидеть не получается, потому что ребенок расположился лицом внутрь, спиной и попой к датчику ультразвуковой диагностики. Если никакие внешние воздействия (похлопывания, постукивания) не помогут заставить малыша развернуться лицом, то доктор вынужден будет признать, что в данный момент определить пол невозможно, и посоветует прийти на прием позже.
Определение пола не входит в стандартные диагностические действия при проведении скрининга, а потому эта услуга будет оплачиваться самой беременной по тарифам оказания платных медицинских услуг конкретной женской консультации.
Источник: https://o-krohe.ru/beremennost/uzi/na-20-nedele/
Наконец нашла информативные таблички о развитии плода. Пользуйтесь девочки 😉
Захарова Л.В., доктор медицинских наук, профессор кафедры акушерства и гинекологии.С каким трепетом каждая беременная ждет очередного ультразвукового исследования! Она хочет увидеть малыша, узнать, хорошо ли ему в утробе, разглядеть ручки и ножки, посмотреть, бьется ли сердечко. Но ожидание чуда часто не оправдывается. Во время исследования будущая мама видит экран с черно-белыми точечками и палочками, а в конце исследования — заключение на бумаге с непонятными цифрами и фразами. Давайте разберемся, что же написано в этом заключении.
Сначала о том, когда и зачем будущей маме нужно ходить на исследования.
Показания для ультразвукового исследования можно разделить на скрининговые и селективные.
Скрининг — это осмотр всех без исключения беременных в определенные сроки. Эти исследования проводятся в первую очередь для того, чтобы выявить, нет ли пороков развития у плода.
Во время обследования плод измеряют, определяют, соответствуют ли размеры плода предполагаемому сроку беременности, осматривают матку, плаценту.
Такие скрининговые исследования принято проводить 3-4 раза в течение беременности: в 10-14 недель, в 20-22 недели, в 32-36 недель (по протоколу это УЗИ — не обязательное).
Селективные исследования проводят при подозрении на какое-либо неблагополучие или осложнение. Поскольку необходимость таких исследований продиктована подозрением на патологию, то их количество не ограничено. В некоторых случаях УЗИ производят 2-3 раза в неделю.
Состояние плода
Во время первого исследования определяют, где расположен плод, исключая таким образом внематочное расположение плодного яйца. Позднее определяют положение плода в матке — головное или тазовое.
В момент первого же исследования определяют толщину воротниковой зоны.
Судя по названию, понятно, что это зона, расположенная в области воротника — на задней поверхности шеи. Существуют определенные размеры, которые должны соответствовать определенным параметрам. Увеличение размеров воротниковой зоны — повод для генетической консультации, так как оно является признаком пороков развития плода.
Большинство будущих родителей интересует вопрос, можно ли обнаружить синдром Дауна с помощью ультразвукового исследования. Хочется отметить, что поставить этот диагноз только на основании данных УЗИ очень сложно.
Синдром Дауна на сроке до 14 недель позволяют предположить увеличение воротниковой зоны, (так, в 7-8 недель беременности воротниковая зона должна составлять не более 3 мм), отсутствие спинки носа. Косвенными признаками является увеличение межглазничного расстояния, раскрытый рот, высунутый язык и некоторые другие признаки.
В 1/3 случаев болезни Дауна выявляются пороки сердца, чаще — в виде дефектов межжелудочковой перегородки. Может отмечаться также укорочение костей голени. При выявлении данных признаков проводят плацентоцентез — исследование, в ходе которого забирают кусочек плаценты.
В полученном материале изучают хромосомный набор клеток. В протоколе ультразвукового исследования отражается информация о величине воротниковой зоны в первом триместре беременности.
Во втором и третьем триместрах беременности во время ультразвукового исследования могут быть выявлены признаки инфицирования плода, в том числе и изменения в структуре головного мозга.В третьем триместре проводится оценка структур легких плода, это необходимо для установления степени зрелости легких при предположении или необходимости преждевременных родов.
Структуру легких изучают и для исключения внутриутробной пневмонии.Тщательному изучению подвергаются все внутренние органы плода (сердце, кишечник, печень и т. п.). Во время исследования, особенно — проводимого во втором триместре беременности, можно изучить лицевой череп плода, носик для диагностирования таких пороков, как волчья пасть и заячья губа.
Можно также диагностировать и патологию закладки зубов.Если при исследовании внутренних органов не обнаруживают никакой патологии, то это могут отметить отдельной фразой или же никак не отразить, однако в случае обнаружения тех или иных неполадок данные обязательно вносятся в протокол УЗИ.
В большинстве случаев во время ультразвукового исследования, проводимого в 12, 22 недели, можно определить пол ребенка. Эти данные не вносят в протокол исследования.Уже начиная с первого исследования можно определить сердцебиения плода. В документации записывают наличие сердцебиения (с/б +), ЧСС — число сердечных сокращений (в норме ЧСС составляет 120-160 ударов в минуту).
Отклонение показателей ЧСС при первом исследовании — увеличение или уменьшение числа сердечных сокращений — может служить признаком того, что у недавно зародившегося плода имеется порок сердца. Позднее, во втором и в третьем триместре, есть возможность подробно, детально различить и изучить сердечные клапаны и камеры.
Изменение числа сердечных сокращений во втором и третьем триместре может говорить о страдании плода, нехватке кислорода и питательных веществ.
Размеры плода
Сокращения, которые можно встретить в протоколах УЗИ, имеют следующие значения.В первом триместре беременности определяют диаметр плодного яйца (ДПР), копчико-теменной размер плода (КТР), то есть размер от темени до копчика. Измеряют также размеры матки.
Эти измерения позволяют в первом триместре достаточно точно судить о сроке беременности, так как в это время размеры плода наиболее стандартны. Относительно определения срока беременности по размерам плода и плодного яйца есть небольшой нюанс.
В заключении могут записать не акушерский срок, считающийся от первого дня последней менструации, согласно которому беременность длиться 40 недель, а срок беременности от зачатия — эмбриональный срок. Срок беременности от зачатия на 2 недели меньше, чем акушерский срок.
Однако если будущая мама сравнит результаты УЗИ и результаты осмотра, у нее может возникнуть недоумение, т. к. срок беременности по разным данным может расходиться на 2 недели. Уточнив у своего доктора, какой срок указан в заключение первого УЗИ, вы разрешите свои сомнения.
Таблица 1: Копчико-теменной размер плода
При последующих исследованиях, во втором и третьем триместрах беременности, определяют следующие показатели развития плода:
Таблица 2: Бипариетальный и лобно-затылочный размеры головки плода
Таблица 3: Окружность груди и окружность живота плода
Таблица 4: Длина бедренной кости плода
Таблица 5: Длина плечевой кости и костей предплечья
Таблица 6: Кости носа плода
Если размеры плода меньше, чем предполагается на данном сроке беременности, то говорят о ВЗРП — внутриутробной задержке роста плода. Различают асимметричную и симметричную формы ВЗРП. Об асимметричной форме говорят, когда размеры головы и конечностей соответствуют сроку, а размеры туловища меньше предполагаемого срока беременности. При симметричной форме задержки роста плода все размеры уменьшены одинаково. При асимметричной форме ВЗРП прогноз более благоприятен, чем при симметричной. В любом случае при подозрении на внутриутробную задержку роста плода назначают лекарства, способствующие улучшению поступления питательных веществ плоду. Такое лечение проводят в течение 7-14 дней, после чего обязательно повторное ультразвуковое исследование. При задержке роста плода назначают кардиотокографическое исследование — процедуру, в ходе которой с помощью специального аппарата фиксируют сердцебиение плода, а также допплерометрическое исследование, с помощью которого определяют кровоток в сосудах плода, пуповины, матки. Допплерометрическое исследование производят в момент проведения УЗИ. Если степень задержки роста плода велика — если размеры плода уменьшены более чем на 2 недели, чем предполагаемый срок, или гипотрофия (задержка роста плода) обнаруживается рано — во втором триместре беременности, то лечение непременно проводят в стационаре.
Плацента
Плацента окончательно формируется к 16 неделям беременности. До этого срока говорят о хорионе — предшественнике плаценты. Хорион — наружная оболочка зародыша, которая выполняет защитную и питательную функции.
Во время ультразвукового исследования оценивают место прикрепления плаценты — на какой стенке матки расположен хорион или плацента, насколько плацента удалена от внутреннего зева шейки матки — места выхода из полости матки.
В третьем триместре беременности расстояние от плаценты до внутреннего зева шейки матки должно составлять более 6 см, в противном случае говорят о низком прикреплении плаценты, а если плацента перекрывает внутренний зев — о предлежании плаценты. Такое состояние чревато осложнениями — кровотечением во время родов.
Низкое прикрепление плаценты отмечают и во время ультразвуковых исследований, проводимых в первом и во втором триместрах, но до третьего триместра плацента может мигрировать, то есть подняться вверх по стенке матки.Во время ультразвуковых исследований оценивают также структуру плаценты. Существует четыре степени ее зрелости.
Каждая степень соответствует определенным срокам беременности: 2-я степень зрелости должна сохраняться до 32 недель, 3-я степень — до 36 недель. Если плацента изменяет структуру раньше положенного времени, говорят о преждевременном старении плаценты.
Такое состояние может быть связано с нарушением кровотока в плаценте, обусловленным гестозом (осложнение беременности, проявляющееся повышением артериального давления, появлением белка в моче, отеков), анемией (снижение количества гемоглобина), а может являться индивидуальной особенностью организма данной беременной женщины.
Преждевременное старение плаценты — это повод для проведения допплерографического и кардиомониторного исследований.В ходе ультразвукового исследования определяют толщину плаценты. В норме до 36 недель беременности толщина плаценты равна сроку беременности +/- 2 мм. С 36-37 недель толщина плаценты составляет от 26 до 45 мм, в зависимости от индивидуальных особенностей.
Таблица 7: Толщина плаценты
При изменении толщины и структуры плаценты делают предположение о плацентите — воспалении плаценты. Заключение УЗИ «плацентит» не является показанием для госпитализации. При подозрении на изменения в плаценте необходимо провести доплеровское исследование, которое подтверждает или опровергает предположение. Назначают и дополнительные лабораторные анализы, в частности обследование на инфекции, передающиеся половым путем.По данным ультразвукового исследования можно подтвердить предположение об отслойке плаценты, поводом для которого являются кровянистые выделения из половых путей на любом сроке беременности. Участки отслойки видны на экране. Вся эта информация отражается в протоколе УЗИ.
- Пуповина
- Околоплодные воды
- Матка
- Статья из журнала «9 Месяцев» и дополнена таблицами
Плаценту с плодом соединяет пуповина. В момент ультразвукового исследования определяют количество сосудов в пуповине (в норме их три). У 80% беременных петли пуповины расположены в области шеи или тазового конца — той части плода, которая предлежит к выходу из матки. Петли пуповины «падают» туда под силой тяжести. Обвитие пуповиной шеи плода можно диагностировать, только применив допплерографическое исследование. И хотя обвитие пуповиной не является темой данного разговора, хочется отметить, что даже факт обвития пуповины вокруг шеи не является показанием для операции кесарева сечения.При ультразвуковом исследовании измеряют амниотический индекс, который свидетельствует о количестве вод. Амниотический индекс (АИ) определяют путем деления матки на квадранты двумя перпендикулярными линиями (поперечная — на уровне пупка беременной, продольная — по средней линии живота) и суммирования показателей, полученных при измерении самого большого вертикального столба околоплодных вод в каждом квадранте. В 28 недель нормальные значения амниотического индекса — 12-20 см, в 33 недели — 10-20 см. Повышение амниотического индекса свидетельствует о многоводии, понижение — о маловодии. Значительное многоводие или маловодие могут свидетельствовать о фетоплацентарной недостаточности — нарушении кровоснабжения плаценты. Увеличение и уменьшение вод может возникать и при другой патологии, но встречается и изолированно.Во время исследования оценивают также отсутствие или наличие посторонних примесей — взвеси в околоплодных водах. Наличие взвеси может быть свидетельством инфицирования или перенашивания беременности, но взвесь может содержать только первородную смазку, что является вариантом нормы.В ходе ультразвукового исследования измеряют размеры матки, осматривают стенки матки на предмет наличия или отсутствия миоматозных узлов, на предмет повышенного тонуса мышечной стенки. Измеряют также толщину стенок матки.Следует отметить, что диагноз «угроза прерывания беременности» нельзя поставить только в соответствии с данными УЗИ, подобный диагноз ставят только в том случае, когда клинические признаки — боли внизу живота, в пояснице, — сочетаются с ультразвуковыми, к которым относится уменьшение толщины нижнего маточного сегмента (мышц в нижней части матки) менее 6 мм, веретенообразные сокращения мускулатуры матки (увеличение толщины маточной стенки на том или ином участке), которые говорят о сокращении того или иного участка мышц матки. Механическое надавливание датчиком повышает тонус стенки матки. Это может обнаруживаться в момент исследования, но при отсутствии клинических проявлений (болей внизу живота, в пояснице) диагноз «угроза прерывания беременности» не ставят, говоря только о повышенном тонусе. Во время всех исследований, особенно когда имеется угроза прерывания беременности, измеряют длину шейки матки, диаметр шейки матки на уровне внутреннего зева, состояние цервикального канала (открыт, закрыт). Длина шейки матки в норме во время беременности должна составлять 4-4,5 см. Укорочение шейки — у первобеременной до 3 см, а у повторнобеременной — до 2 см, открытие маточного зева позволяет поставить диагноз — истмико-цервикальная недостаточность, при которой шейка матки начинает раскрываться уже в 16-18 недель, не в состоянии удержать развивающуюся беременность.Итак, мы перечислили много, но далеко не все признаки, которые определяют во время ультразвукового исследования. Зачастую один признак может свидетельствовать о совершенно разных патологических или физиологических состояниях, поэтому полную ультразвуковую картину может оценить только специалист, а лечащий доктор сопоставит данные УЗИ с результатами наблюдений, жалоб, анализов, других исследований. Только так можно сделать правильные выводы.Особенно хочется отметить, что при возникновении подозрения на неблагополучное течение беременности тем женщинам, у которых ранее, во время предыдущих беременностей, наблюдались те или иные осложнения (пороки развития плода и т.п.), необходимо проводить экспертное исследование — с применением прогрессивной техники, а самое главное — высококлассным специалистом. Комментировать
Источник: https://www.BabyBlog.ru/user/id1356999/55611
Расшифровка показателей второго УЗИ в 20-24 недели
Срок беременности 20-24 недели оптимален для изучения анатомических структур плода. Выявление на данном сроке пороков развития определяет дальнейшую тактику ведения беременности, а при грубом пороке, несовместимом с жизнью, позволяет прервать беременность.
- Типовой протокол ультразвукового исследования в 20-24 недели представлен в таблице 5.
- Структуру протокола УЗИ можно разделить на следующие основные группы:
- Сведения о пациентке (ФИО, возраст, начало последней менструации)
- Фетометрия (измерение основных размеров плода)
- Анатомия плода (органы и системы)
- Провизорные органы (существующие временно, такие как плацента, пуповина и околоплодные воды)
- Заключение и рекомендации
В данном протоколе, как и при УЗИ в 10-14 недель, указывается первый день последней менструации, относительно которого рассчитывается срок беременности. Также отмечается количество плодов и то, что плод является живым (это определяется по наличию сердцебиения и движениям плода).
При наличии двух и более плодов каждый изучается и описывается отдельно. Обязательно указывается предлежание плода (отношение крупной части плода ко входу в таз). Оно может быть головным (плод предлежит головкой) и тазовым (предлежат ягодицы и/или ножки).
Плод может располагаться поперечно, что должно быть отражено в протоколе.
Далее проводится фетометрия – измерение основных размеров плода, среди которых определяются: бипариетальный Физиологические особенности новорожденного ребенка. Таблица окружности головы и грудной клетки ребенка до года. Таблица роста и веса ребенка по месяцам до года.
Шкала АПГАР., ее окружность и лобно-затылочный размер, окружность живота, длины трубчатых костей слева и справа (бедренная, плечевая, кости голени и предплечья).
Совокупность данных параметров позволяет судить о темпах роста плода и соответствии предполагаемому по менструации сроку беременности.
- Бипариетальный размер головки плода (БПР) измеряется от наружной поверхности верхнего контура до внутренней поверхности нижнего контура теменных костей (рисунок 1, линия bd).
- Лобно-затылочный размер (ЛЗР) – расстояние между наружными контурами лобной и затылочной костей (рисунок 1, линия ac).
- Цефалический индекс – БПР/ЛЗР*100 % — позволяет сделать вывод о форме головы плода.
- Окружность головы (ОГ) – длина окружности по наружному контуру.
- Измерение размеров головки проводится при строго поперечном УЗ-сканировании на уровне определенных анатомических структур головного мозга (полости прозрачной перегородки, ножек мозга и зрительных бугров), как показано в правой части рисунка 1.
- Рисунок 1 – Схема измерения размеров головки плода
1 – полость прозрачной перегородки, 2 – зрительные бугры и ножки мозга, bd– бипариетальный размер, ac– лобно-затылочный размер
Размеры живота измеряются при сканировании в плоскости, перпендикулярной позвоночному столбу. При этом определяется два размера –диаметр и окружность живота, измеряемая по наружному контуру. Второй параметр на практике используется чаще.
Далее измеряются длины трубчатых костей конечностей: бедренной, плечевой, голени и предплечья.
Также необходимо изучить их структуру для исключения диагноза скелетных дисплазий (обусловленная генетически патология костной и хрящевой ткани, приводящая к серьезным нарушениям роста и созревания скелета и влияющая на функционирование внутренних органов).
Изучение костей конечностей проводится с обеих сторон, чтобы не пропустить редукционные пороки развития (то есть недоразвитие или отсутствие частей конечностей с одной или с двух сторон).
Процентильные значения фетометрических показателей приведены в таблице 6.
Изучение анатомии плода – одна из самых главных составляющих ультразвукового исследования в 20-24 недели. Именно в этом сроке манифестируют (проявляют себя) многие пороки развития. Изучение анатомических структур плода проводится в следующем порядке: голова, лицо, позвоночник, легкие, сердце, органы брюшной полости, почки и мочевой пузырь, конечности.
Изучение структур головного мозга начинается еще при измерении размеров головы, ведь при внимательном рассмотрении врач может определить целостность костной структуры, наличие экстракраниальных (снаружи от черепа) и интракраниальных (внутричерепных) образований.
Проводится исследование больших полушарий головного мозга, боковых желудочков, мозжечка, большой цистерны, зрительных бугров и полости прозрачной перегородки. Ширина боковых желудочков и переднезадний размер большой цистерны – в норме не превышает 10 мм.
Увеличение этого показателя говорит о нарушении оттока или выработки жидкости и появлении гидроцефалии – водянки головного мозга.
Следующим этапом изучается лицо – оценивается профиль, глазницы, носогубный треугольник, что позволяет выявить анатомические дефекты (например, «выпячивание» верхней челюсти при двусторонней или срединной расщелине лица), а также наличие маркеров хромосомных аномалий (уменьшение длины костей носа, сглаженный профиль).
При изучении глазниц можно определить ряд грубых пороков, например, циклопия (глазные яблоки полностью или частично сращены и находятся в середине лица в одной глазнице), новообразования, анофтальмия (недоразвитие глазного яблока). Изучение носогубного треугольника прежде всего выявляет наличие расщелин губы и неба.
Исследование позвоночника на всем протяжении в продольном и поперечном сканировании — позволяет выявить грыжевые выпячивания, в том числе spina bifida – расщепление позвоночника, часто сочетающееся с пороками развития спинного мозга.
При исследовании легких изучается их структура (можно определить наличие кистозных образований), размеры, наличие свободной жидкости в плевральной (грудной) полости, новообразования.
Далее изучается сердце на предмет наличия четырех камер (в норме сердце состоит из 2 предсердий и 2 желудочков), целостности межжелудочковых и межпредсердных перегородок, клапанов между желудочками и предсердиями, а также наличия и правильного отхождения/впадения крупных сосудов (аорта, легочный ствол, верхняя полая вена). Еще оценивается само расположение сердца, его размеры, изменения сердечной сумки (перикарда).
При сканировании органов брюшной полости – желудок и кишечник – определяется их наличие, месторасположение, размеры, что позволяет косвенно судить и о других органах брюшной полости.
Кроме того, увеличение или уменьшение размеров живота при фетометрии свидетельствует о наличии патологии (например, водянка, грыжи, гепато- и спленомегалия – увеличение печени и селезенки).
Далее исследуются почки и мочевой пузырь на их наличие, форму, размер, локализацию, структуру.
Изучение провизорных органов позволяет косвенно судить о состоянии плода, пороках развития, внутриутробных инфекциях и других состояниях, требующих коррекции.
Плацента изучается по следующим параметрам:
- Локализация. Врач ультразвуковой диагностики обязательно отражает локализацию плаценты, особенно ее положение относительно внутреннего зева шейки матки. Так как при неправильном прикреплении плаценты, например, когда она полностью перекрывает внутренний зев (полное предлежание плаценты), это сопровождается кровотечением во время беременности, а роды через естественные родовые пути невозможны. При расположении нижнего края плаценты ниже, чем 7 см от внутреннего зева, обязателен УЗИ-контроль в 27-28 недель.
- Толщина. Плацента – динамически развивающийся провизорный орган плода, поэтому во время беременности его толщина увеличивается в среднем с 10 до 36 мм, хотя эти значения варьируют в достаточно большом диапазоне, что представлено в таблице 7.
После 36 недель толщина плаценты обычно уменьшается. Несоответствие данного параметра нормативным значениям должно насторожить в первую очередь относительно наличия внутриутробного инфекционного процесса, конфликта по резус-фактору, а также несоответствия поступающих плоду питательных веществ и его потребностей.
- Структура. В норме она однородна, в ней не должно быть включений. Включения могут свидетельствовать о преждевременном старении плаценты (что может вызвать задержку развития плода), неоднородность говорит о возможном наличии инфекции.
- Степень (стадия) зрелости. Плацента изменяет свою структуру неравномерно, чаще всего этот процесс происходит от периферии к центру. При неосложненном течении беременности изменения проходят стадии от 0 до III последовательно (0 – до 30 недель, I – 27-36, II – 34-39, III – после 36 недель). Данный показатель позволяет прогнозировать осложненное течение беременности, наличие синдрома задержки развития плода (СЗРП). В настоящее время преждевременным созреванием плаценты считается наличие II степени до 32 и III степени до 36 недель.
Ультразвуковая оценка структуры плаценты приведена в таблице 8.
- * хориальная мембрана – слой с ворсинками, обращенный к плоду
- ** паренхима – собственно ткань плаценты
- *** базальный слой – внешняя поверхность, которой плацента примыкает к стенке матки
Для оценки околоплодных вод используется индекс амниотической жидкости. При его определении полость матки условно делится на 4 квадранта двумя плоскостями, проведенными через белую линию живота (соединительнотканная структура передней брюшной стенки, расположенная по срединной линии) вертикально и горизонтально на уровне пупка.
Далее в каждом квадранте определяется глубина (вертикальный размер) наибольшего кармана амниотической жидкости (околоплодных вод), свободная от частей плода, все 4 значения суммируются и выводятся в сантиметрах. Если индекс меньше 2 см – это маловодие, если больше 8 см – многоводие.
Это диагностически значимый признак наличия инфекции, СЗРП, пороков развития.
Показатели Таблица норм ИАЖ (индекс амниотической жидкости) в разные сроки беременности представлены в таблице 9.
Пуповина (провизорный орган, который соединяет эмбрион/плод с материнским организмом) в норме содержит 3 крупных сосуда: одну вену и две артерии. При многих наследственных патологиях встречается только одна артерия пуповины, что требует более внимательного ведения беременности.
Также обязательному исследованию подлежат шейка матки (на предмет ее длины, что важно при наличии угрозы прерывания беременности), придатки (на наличие кист яичников), стенки матки (если в анамнезе было кесарево сечение, оценивается состояние рубца).
На основании проведенного УЗ-исследования во втором триместре беременности делается вывод о наличии врожденных пороков развития (ВПР) плода или какой-то другой патологии и даются рекомендации.
Источник: https://www.baby.ru/blogs/post/203983685-37545712/
Подробное описание УЗИ 20-й недели беременности: размеры плода в таблице, нормы и отклонения
Проведение УЗИ в 20 недель беременности относится к плановым обследованиям и входит во 2-й скрининг. При исследовании можно определить, как развивается малыш, комфортно ли ему, а также пол ребенка.
Показания и противопоказания
УЗИ в двадцать недель гестации проводится всем женщинам. Показание только одно – беременность. Если по каким-то причинам обследование проводилось в 18–19 недель, то при отсутствии необходимости контроля за состоянием мамы или малыша УЗИ в 20 недель не проводится.
Абсолютных противопоказаний к проведению УЗИ не существует.
Относительное противопоказание – аллергия на латекс, из которого изготовлен презерватив, надеваемый на УЗ-датчик. В таком случае нужно предупредить врача заранее.
Нежелание женщины обследоваться по личным соображениям – единственное условие, по которому не проводится УЗИ в 20 недель беременности. В таком случае отказ оформляется письменно и подклеивается к медицинской документации.
К просмотру медицинский видеообзор про данный срок беременности:
Подготовка к УЗИ
Особой подготовки перед проведением исследования не требуется. Можно кушать прямо перед УЗИ, пить воду в день обследования. Не рекомендуется пить много воды, чтобы не ощущать дискомфорта из-за наполнившегося мочевого пузыря.
Перед УЗИ можно есть любые продукты, но стоит ограничить способствующие газообразованию – фасоль, горох, черный хлеб, капусту.
Как проводится исследование
Для проведения УЗИ женщина ложится на кушетку на спину, ноги сгибает в коленях, слегка разводит в стороны или кладет ровно.
Осмотр проводится через брюшную стенку и трансвагинально. В первом случае доктор водит поверхностным датчиком по животу и бокам, получая искомые параметры. Во втором – специальный вагинальный датчик вводится во влагалище, проводится осмотр.
Что показывает УЗИ
На УЗИ в 20 недель беременности смотрят:
- состояние ребенка, плаценты и детородных органов мамы;
- развитие малыша;
- положение в матке;
- маточно-плацентарный и пуповинный кровоток;
- плаценту.
Расшифровка полученных данных на УЗИ основывается на составлении принятых норм и конкретных показателей. На основании этого делается вывод о состоянии малыша и мамы.
Фетометрия – измерение плода с помощью УЗИ. Показатели УЗИ на 20-й неделе беременности имеют свои нормы для анатомии плода. Отставание в развитии на 1–2 недели считается допустимым. Отклонения более 2 недель указывают на задержку внутриутробного развития. Нормальные размеры плода для 20 недель гестации:
| Оцениваемые параметры | Показатели нормы, мм |
| Бипариетальный размер (БПР) | 45–53 |
| Лобно-затылочный размер (ЛЗР) | 56–68 |
| Окружность головы (ОГ) | 154–186 |
| Окружность живота (ОК) | 137–166 |
| Кость голени | 27–33 |
| Бедренная кость | 29–37 |
| Кости предплечья | 23–29 |
| Плечевая кость | 26–36 |
| Длина туловища | 160–230 |
| Вес | 300–400 г |
| ТВП | Не измеряется – его уже нет |
| Носовая кость | 5,8–8,2 |
Показатели, принятые за нормы при УЗИ в 20 недель, относительно условны. У некрупных малышей параметры не совпадают с нормами, но дети растут и развиваются хорошо.
По получаемым данным врач уточняет срок беременности. В основном для этого используется длина бедренной кости.
При исследовании доктор четко видит количество плодов в матке, оценивает их развитие. Это важно – при многоплодной беременности часто один ребенок растет быстрее другого.
На УЗИ в 20 недель беременности врач определяет расположение плаценты. Оно может быть:
- По задней стенке матки. Является нормой.
- По передней стенке матки. Вариант нормы.
- Слишком низким – менее 7 см от края внутреннего зева. Это угроза кровотечения при беременности и родах.
Толщина плаценты составляет 16,7–28,6 мм. Она не должна содержать кальцинатов, прочих включений. Степень зрелости – нулевая.
Обязательно определяется предлежание плода – положение ребенка в матке. Оно бывает:
- Головным – малыш направлен головкой вниз. Женщина пускается в естественные роды при отсутствии противопоказаний.
- Тазовым – плод «сидит», голова направлена вверх. Возможно как естественное родоразрешение, так и при помощи кесарева сечения.
20 недель беременности – это половина от общего срока гестации, ребенок может совершить переворот как вниз головой, так и вверх.
Ребенок растет быстро, его развитие отличается по неделям. К этому сроку оформляются брови, вырастают ресницы, веки начинают моргать. Языковые сосочки учатся ощущать разные вкусы, в деснах намечаются зачатки молочных зубов. В 20 недель плод выглядит похожим на новорожденного, но весь в морщинках, кожных складках.
В 20 недель беременности начинают работать почки, кишечник совершает первые перистальтические движения. Эндокринная система полностью функционирует.
Ребенок спит 21–22 часа в сутки, не подряд, а с перерывами на бодрствование, тогда он активно толкается.
Мозг практически полностью развит, в нем определяют таламус, полушария, мозжечок, желудочки, цистерны. Отмечается нервная деятельность – малыш перебирает пальчиками, засовывает палец в рот, трогает пуповину, улыбается, хмурится.
Определение пола на УЗИ в 20 недель беременности имеет достоверность почти 100 %. Исключения составляют случаи, когда ребенок скрещивает ножки, не давая тем самым рассмотреть себя.
Пол ребенка определяют по признакам:
- у девочки половые губы видны как две параллельные линии;
- у мальчика между ног заметен маленький копьевидный вырост.
При желании мамы в процессе осмотра доктор может распечатать фотографию ребенка, выбрав удачный ракурс. Чаще всего это профиль.
При УЗИ в 20 недель гестации оценивают кровоток с помощью допплерометрии. Нормальные показатели:
| Оцениваемые параметры | Норма |
| ЧСС | 120–160 в мин. |
| Индекс резистентности плаценты | 0,38–0,7 |
| Индекс резистентности в артериях пуповины | 0,65–0,84 |
| Систолодиастолическое отношение в артерии пуповины | 3,86–3,95 |
| Систолодиастолическое отношение в артерии матки | 1,92–1,98 |
Возможные патологии
При обследовании можно выявить следующие патологии:
- черепа и головного мозга – анэнцефалию (отсутствие мозга, костей черепа), вентрикуломегалию (расширение желудочков), акранию (отсутствие костей черепной коробки);
- позвоночника – spina bifida (незаращение нервной трубки);
- сердца – пороки развития клапанного аппарата;
- пищеварительной системы – расширение желудка или кишечника, недоразвитие (атрезию) пищевода;
- доброкачественные (что чаще) или злокачественные опухоли.
В 20 недель беременности лицо плода рассматривается особенно внимательно. Укорочение носовой кости, ее отсутствие говорят о вероятности синдрома Дауна. Расщепление верхнего неба, удлинение кости носа также являются тревожным сигналом.
- В спорных случаях делают снимки в режиме 3D или 4D, что помогает определиться с возможным диагнозом.
- К просмотру как выглядит ребенок в 3D и 4D скрининге:
-
Сколько стоит обследование
УЗИ в 20 недель беременности делается бесплатно по родовому сертификату в государственной поликлинике, женской консультации, перинатальном центре. При желании будущей мамы можно провести обследование в частной клинике, средняя стоимость составит 1500 рублей, с допплерографией – от 2500 рублей.
Проведение УЗИ – единственный безопасный способ осмотра малыша и матери в 20 недель гестации, оценки развития ребенка, а также выявления возможных проблем со здоровьем. Это помогает доктору в дальнейшем ведении беременности.
Расскажите, вам выполнялось УЗИ в 20 недель беременности? Как вы думаете, УЗИ – это безопасно? Поделитесь статьей с друзьями и знакомыми.
Источник: https://uziman.ru/pri-beremennosti/uzi-20-nedel-beremennosti
Цели ультразвукового исследования на 20 неделе беременности и какие должны быть показатели
В 20 недель УЗИ представляет собой промежуточный плановый контроль за процессом протекания беременности. Результаты скрининга показывают правильно ли развивается будущий малыш и его жизненно важные органы. Также с помощью УЗИ можно узнать как будет проходить дальнейшая беременность и нужны ли коррекционные методы лечения будущей маме и ребенку.
В 20 недель УЗИ проводят, чтобы увидеть, как формируется организм ребенка, и нет ли отклонений в развитии. В период с восемнадцати недель беременности органы плода развиты в достаточной степени, чтобы можно было оценить их.
Врачи анализируют размеры этих органов и их соответствие нормам:
- сердце;
- легкие;
- мозг;
- основные кости.
Особенно внимательно в этот период оценивают состояние околоплодных вод. С каждой неделей количество околоплодной жидкости должно увеличиваться, чтобы растущий эмбрион не был обезвожен.
Подготовка к процедуре
УЗИ на двадцатый недельный период цикла беременности потребует от женщины небольшой подготовки:
- Перед обследованием обязательно стоит провести гигиенические процедуры. Одежду на УЗИ лучше надевать такого кроя, чтобы несложно было обнажить живот.
- Так как матка уже увеличилась за счёт своего роста, то пить воду перед процедурой нет необходимости. На экране и так будет возможно различить органы ребёнка.
- За день до диагностики стоит исключить: цитрусовые, морепродукты, газированные напитки. Чтобы уменьшить объем газов в кишечнике, можно выпить активированный уголь за два — три часа до визита к врачу.
На обследование у врача-диагноста, будущей маме следует принести:
- карту беременной;
- все предыдущие анализы;
- медицинский полис;
- паспорт.
Скрининг может проводиться как в частной клинике, так и в районной поликлинике. Если будущая мама предпочитает обратиться в поликлинику, с собой стоит взять пеленку, которая понадобится на УЗИ.
Основные этапы
Во втором триместре вынашивания ребенка ультразвуковое обследование обычно делают абдоминальным методом, процедура состоит из нескольких этапов:
- Врач наносит специальный гель на живот женщины, проводит по матке снаружи специальным ультраволновым датчиком.
- После этого, на экран выводится изображение плода.
- Встроенная программа производит замеры показателей ребенка.
- Врач собирает эти данные и на их основе делает анализ.
- После процедуры врач отдает матери протокол с расшифровкой результатов исследования.
Если у женщины есть лишний вес, сконцентрированный в области живота, врачи предпочитают использовать вагинальный датчик для полного обзора внутренней полости матки.
Пошаговое прохождение УЗИ трансвагинальным способом:
- На внутривагинальный датчик надевают презерватив. После этого, датчик смазывают гелем.
- Врач вводит датчик во влагалище женщины, исследуя репродуктивные органы и развитие плода в утробе.
- Данные выводятся на экран монитора. Врач-узист начинает расшифровывать полученные параметры и по окончании анализа озвучивает их будущей маме.
Что показывает УЗИ
Во время УЗИ диагност и генетик смотрят на параметры развития и особенности структур основополагающих органов плода.
С помощью ультразвука можно определять:
- работу сердечно-сосудистой системы;
- активность и рост мозга;
- возможную задержку развития;
- рост костей;
- работу легких;
- функционирование пищеварительной системы;
- наличие генетических или хромосомных болезней у плода.
На видео представлена методика 4Д УЗИ во втором триместре. На момент съёмки плод 19-недельный. Автор — Марина Киселёва.
Уточнение срока беременности
На 20 неделе с помощью УЗИ обследования высчитывается точный срок беременности. Это делается по показателям развития малыша на основании таблицы норм фетометрии плода.
Количество эмбрионов
УЗИ позволяет узнавать точное количество плодов и даже услышать стук сердца малыша. Если женщина беременна двойней или тройней, во втором триместре УЗИ точно покажет, сколько в матке развивающихся эмбрионов.
В случаях если женщина ожидает двух и более малышей, врачи следят за тем, чтобы развитие детей было равномерным. Важно, чтобы у плодов не было существенного отличия в росте и каждый получал свою порцию кислорода и питательных веществ.
Расположение плаценты
Расположение плаценты – еще один показатель дозревания плода и беременности во время этого УЗИ.
Врачи смотрят на следующие показания датчика о плаценте:
- толщина плаценты колеблется в пределах до 25 мм;
- длина от выхода из малого таза до нижнего края плаценты не более 70 мм;
- степень зрелости плаценты – 0;
- плодный пузырь должен быть не поврежденным.
Предлежание плода
Врач должен посмотреть на дисплее полное изображение расположения ребенка (предлежания плода) внутри материнской утробы. Это дает ему возможность оценить, какая наиболее крупная часть тела будущего малыша находится около выхода из матки.
Бывают два типа предлежания ребенка в матке:
- Головное предлежание считается нормой. Расположение головы ближе к выходу позволяет вести процесс родов без осложнений.
- Тазовое расположение – менее удачный вариант, однако, причин волноваться нет. В медицине научились работать с таким положением ребенка в утробе. Кроме того, на 20 неделе ребенок может переворачиваться несколько раз в течение суток, и положение тазом к выходу не носит диагностического характера.
Развитие плода
В возрасте от 18 до 20 недель у ребенка уже достаточно чётко развиты основные органы жизнедеятельности.
На УЗИ в 20 недель беременности видно развитие следующих органов малыша:
- Мозг имеет практически завершенную структуру. Нервная система уже развита, и нервные клетки уже содержаться в этой структуре.
- Позвоночник к этому моменту полностью сформирован. Видны позвонки, мышцы и сухожилия между ними.
- Появляются волосяные покровы: ресницы и брови растут на лице ребенка.
- Нос и уши почти приобрели свой конечный вид.
- Сердце совершает от 120 до 160 ударов в минуту.
Нормы УЗИ на 20 неделе беременности
Существуют определённые стандартные показатели нормы развития на сроке 20 недель беременности. Они не являются универсальными, ведь каждый ребенок – уникален и его развитие также проходит индивидуально. Но их расшифровка доступна матерям для ознакомления перед консультацией у доктора.
В таблице приведены основные данные развития плода:
| Название параметра | Норма в мм |
| Бипариентальный размер плода | 45–53 |
| Лобно-затылочный размер | 56–68 |
| Окружность головы | 154–186 |
| Обхват живота | 137–166 |
| Длина голени | 27–33 |
| Длина плеча | 26–36 |
| Длина предплечья | 23–29 |
| Носовая кость | 5,8-8,2 |
| Толщина воротниковой зоны | 2,8-3 |
Ультразвуковое обследование даст возможность врачу сделать заключение о том, нормальные ли показатели и результаты диагностики.
Нормы фетометрии
Норма фетометрии плода на 20 неделе беременности:
| Неделя беременности | Вес плода, г | Копчико-теменной размер (КТР), см | Обхват груди (ГДК), мм | Длина бедра (ДБ), мм | Бипариетальный размер (БПР), мм |
| 20 | 345 | 24,1 | 48 | 34 | 47 |
Допплерометрия
На 20 неделе беременности допплерометрию назначают, чтобы перепроверить результаты работы сердечного органа. В норме частота сердечного ритма составляет 120–160 уд/мин на двадцатой неделе.
Обязательно это обследование проводят по следующим показаниям:
- беременная женщина старше 35 лет;
- неудачные предыдущие беременности;
- диагноз маловодье;
- отсталость в развитии плода;
- многоплодие.
Нормы показателей допплерометрии на 20 неделе беременности:
| Название артерии | СДО | ИР |
| Маточные артерии | до 2,2 | до 0,56 |
| Спиральные артерии | до 1,73 | до 0,39 |
| Артерия пуповины | до 3,9 | до 0,79 |
| Средняя мозговая артерия плода | до 3,9 | до 0,79 |
Расшифровка:
- Индекс резистентности (ИР): отношение разности между систолической и минимальной (диастолической) скоростями кровотока и максимального ее значения.
- Систолодиастолическое отношение (СДО) — отношение максимальной систолической к конечной диастолической скорости кровотока.
Определение пола
Срок в 20 недель – подходящий период беременности, чтобы узнать пол ребенка. Так как в первом триместре малыш все еще малоразвит, рассмотреть его половые органы очень сложно. К 20-й неделе беременности если ребенок не заслонит рукой и ножкой свои половые органы, установить его гендерную принадлежность несложно.
На данном этапе развития в 95% случаях УЗИ может точно показывать кого ждёт будущая мама: дочку или сына.
Фотогалерея
В фотогалерее представлены снимки, на которых видно как выглядит мальчик в 20 недель беременности и фото, где изображена девочка во втором триместре.
Девочка Мальчик
Возможные патологии
Так как 20-я неделя – это ровно половина срока беременности, данный этап показательный в плане исследования плода на выявление патологий.
Самые распространённые болезни, которые может выявить УЗИ на 20-й неделе связаны с:
- пороками сердца;
- недостатком конечностей;
- серьёзными генетическими мутациями;
- патологиями, несовместимыми с жизнью.
Точность исследования
Ошибка во время ультразвукового обследования происходит в 5% из 100 случаев.
Причин того, что исследование ошибается в данных, несколько:
- несовременная аппаратура;
- неквалифицированный врач;
- маленький срок беременности;
- особенности анатомии матери.
Диагнозы, в которых может ошибиться УЗИ:
- замершая беременность;
- внематочная беременность;
- ложное отсутствие беременности;
- генетические заболевания плода;
- пол ребенка.
Можно ли не проходить УЗИ в 20 недель?
Сегодня женщина имеет право отказаться от проведения УЗИ в 20 недель, при этом следует учесть что:
- так как прохождение процедуры УЗИ трижды за период беременности предписано законом, отказ от обследования можно написать только в клинике в присутствии врача;
- вместе с отказом женщину уведомляют, о том, что все риски от этого решения она берет под свою ответственность.
Загрузка …
Видео
В видео идет показ процесса УЗИ во втором триместре беременности, при котором осуществляется определение пола ребенка. Также врач-узист показывает нахождение на картинке основных органов малыша. Автор ролика — Tanya.
Источник: https://hromosoma.com/uzy/20-nedel-uzi-31227/