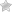ЭКГ при стенокардии является обязательным методом исследования, так как симптом чаще всего проявляется при ишемической болезни сердца. Электрокардиограмма является наиболее информативным и безопасным способом, который предполагает ряд несложных манипуляций. А расшифровать результаты обследования может преимущественно кардиолог.
Подготовка к процедуре
Подготовка к ЭКГ подразделяется на 2 этапа, которые зависят от пациента и доктора. В первую очередь врач документирует индивидуальные данные больного (фамилия, имя, отчество, дата рождения, место проживания, проявляющиеся симптомы, дата, время проведения диагностической процедуры и т. д.).
Каким рекомендациям должен следовать больной:
- За день до проведения диагностики:
- отказаться от курения;
- не употреблять алкогольные и слабоалкогольные напитки;
- исключить потребление крепкого кофе и чая;
- не перетруждаться физически;
- не пить энергетики;
- не принимать некоторые медикаменты (проконсультироваться с лечащим доктором).
- полностью расслабиться;
- не напрягать мышцы рук, ног;
- принять максимально комфортное положение тела;
- полностью следовать рекомендациям диагноста.
Как врач подготавливает кожный покров пациента:
- если на грудной клетке находится чрезмерное количество волос – их удаляют;
- очистить кожу специальным средством или мыльным раствором;
- при необходимости провести отшелушивающие манипуляции (используется марлевый тампон, бумажное полотенце, проприетарная абразивная лента).
Если не соблюдаются требования по подготовке к проведению электрокардиографии, результаты могут быть искаженными. Именно по этой причине медики обращают особое внимание на данные пункты.
Электрокардиограмма проводится по стандартной схеме, которая включает в себя следующие этапы:
- Больной раздевается до пояса и оголяет нижние конечности, что позволит зафиксировать электроды.
- Пациента укладывают на кушетку спиной вниз. В тех случаях, когда по причине других болезней сделать это невозможно, принимается полусидящая поза.
- Участок, куда устанавливаются приспособления, смазывается специальным гелевым средством для улучшения проводимости тока.
- Фиксируются электроды-присоски на 10-12 отведений (грудная клетка, руки, ноги).
- Больной должен принять неподвижное состояние.
- Подключается аппаратура, снимаются показания, которые выводятся на монитор и бумагу.
Какие электроды и ответвления используются?
Электрокардиограф, который используется для ЭКГ, состоит из входного, регистрационного устройства, а также элемента, который усиливает биопотенциал сердечной мышцы. Благодаря этому выводится графическое изображение в виде кривой линии.
Датчики, они же электроды, подразделяются на два типа – пластичные (накладываются на предплечье и нижние конечности) и грудные (на грудную клетку). Первые выполнены в виде зажимов (прищепок), вторые – в форме присосок.
Пластичные электроды делятся на следующие цвета:
- зеленый устанавливается на левую ногу;
- черный ставят на правую нижнюю конечность;
- желтый цепляется на область запястья левой руки;
- красный прищепляется на запястье правой верхней конечности.
Грудных присосок может использоваться до 6-ти единиц. Это – разного оттенка провода:
- V1 – красный цвет.
- V2 – желтый оттенок.
- V3 – зеленый.
- V4 – тон коричневый.
- V5 – черный.
- V6 – фиолетово-синий.
Таким образом, при установке 12-ти датчиков, используется 3 стандартные ответвления (двухполюсные), 3 усиленные (однополюсные) и 6 отведений на грудной клетке.
Анализ электрокардиограммы позволяют получить такие данные:
- оценка регулярности сокращения миокарда;
- характеристика зубца Р (форма, место локализации источника, тип последовательности сокращений по отношению к комплексу QRS);
- подсчет количества сокращений сердца;
- анализ QRS (ширина, форма, взаимосвязь зубцов между собой, параметры сегментов RSТ, зубцов Т, интервал Т-Q);
- определение состояния электрической оси.
Методики проведения
Физический нагрузочный тест
Нагрузочное тестирование позволяет оценить эффективность лечения, определить риски возникновения инфаркта миокарда. Основаны тесты на постепенном наращивании физических нагрузок, что увеличивает потребность миокарда в кислороде. Фиксируется частота и регулярность сокращений сердечной мышцы. Наряду с этим постоянно измеряется давление кровяной жидкости.
Запрещено проводить физические нагрузочные методы при нестабильной форме стенокардии.
Физические нагрузочные тесты подразделяются на следующие виды:
- Проба Мастера-Оппенгеймера (применяются дозированные физические нагрузки). Для проведения процедуры пациент должен подниматься и опускаться по ступенькам на протяжении 2-3 минут.
- Велоэргометрия подразумевает использование велотренажера, который четко фиксирует нарушения в функциональности миокарда. Это – специализированный инвентарь, имеющий настройки нагрузки.
- Пробы статические. Больной должен удерживать предметы нижними конечностями, а руки сжимать и разжимать.
- Тредмил предполагает использование электромоторной беговой дорожки.
Психоэмоциональный тест
Во многих случаях медицина учитывает не только физическое состояние пациента, но и психоэмоциональное, так как симпатическая нервная система напрямую влияет на стенокардические приступы. Психоэмоциональный тест включает в себя манипуляции на компьютере, способность запоминать числа в определенном порядке, считать про себя и подобное.
В начале тестирования делают ЭКГ, после проводят тест, и снова осуществляется электрокардиограмма. Диагноз устанавливается после сравнения результатов ЭКГ.
Электрокардиостимуляция проводится для провокации пароксизма ИБС. В ходе процедуры в сердечную полость или пищевод вводятся электроды посредством катетера, благодаря чему происходит воздействие на электроактивность миокарда.
Проба с гипервентиляцией
Данная методика необходима для диагностирования вазоспастического типа стенокардии. Процедура предполагает предварительную запись электрокардиограммы, гипервентиляцию и повторное проведение ЭКГ.
Пациента укладывают на спину и просят совершить за 30 секунд 30 глубоких и частых дыханий. Благодаря таким действиям в кровяной жидкости снижается уровень углекислого газа и калия, повышается концентрация кислорода, то есть происходит гипокапния или алкалоз.
Фармакологические тесты
Фармакология предполагает использование лекарственных препаратов, которые вводятся в вены. Действующие вещества медикаментов способствуют тем или иным реакциям, которые проявляются при стенокардии.
Тестирование холодом
Холодовое исследование дает возможность выявить склонность коронарных сосудов к спастической реакции. Холодом воздействуют на нервные окончания кожного покрова. Для этого пациент должен опустить верхние конечности в ледяную воду.
Не только электрокардиография позволяет выявить стенокардический приступ. Параллельно с ней применяются следующие методы:
- Холтеровский мониторинг на протяжении суток. На пациента устанавливают датчики-электроды, которые записывают все изменения и показания сердечных сокращений. При этом больной должен вести обычный образ жизни – отдыхать, спать, проявлять физическую активность, потреблять пищу и т. д.
- УЗИ миокарда и коронарных сосудов. Выявляется место локализации поражения, причина нарушенного кровоснабжения, состояние стенок кровеносной системы.
- Коронароангиография обнаруживает суженные участки в сосудах, выявляет причину стенокардии.
- Сцинтиграфия с использованием радиоактивного вещества – талия. Определяется место локализации нарушенного кровообращения.
- Рентгенография указывает на причины стенокардических приступов – наличие тромбов, гипертрофии сердечной мышцы и т. д.
- Обязательно нужно сдать кровь на общий и биохимический анализ.
Расшифровка результатов и признаки стенокардии на ЭКГ
Диагноз стенокардия устанавливается на основании изменений зубцов, сегментов и прочих элементов.
Изменения сегмента ST
При кардиограмме сердца обнаруживаются следующие нарушения:
- ST-сегмент смещается выше изолинии. Это свидетельствует о кратковременном поражении, то есть временном спазме в сосудах, который вызван ишемией.
- ST-сегмент располагается ниже изолинии. Это говорит о стремительном развитии стенокардии при остром течении ИБС.
- ST-сегмент находится в депрессии, которая подразделяется на 5 типов. Для стенокардии характерна горизонтальная депрессия и косо нисходящая. В первом случае сегмент располагается на одной параллели с изолинией, имеет способность перехода в зубец Т положительного, отрицательного, двухфазного или изоэлектрического характера. Во втором случае смещение происходит на протяженности вниз, поэтому происходит удаление от QRS-комплекса. При этом ST-сегмент увеличивается, после чего переходит в зубец Т так же, как в первом случае.
Изменения зубца Т
Зубец Т подвергается деформации. То есть изменяется полярность, ширина, происходит уплощение. На кардиограмме заметны такие изменения:
- Негативный коронарный вид зубца Т проявляется симметричностью и заостренностью формы.
- Высокий позитивный коронарный зубец (увеличенный).
- Двухфазный зубец Т (+/- или -/+).
- Сниженный зубец Т, сглаженный или изоэлектрический.
Патологические отклонения зубца регистрируются чаще в левом грудном отведении, в III, aVL, I, aVF. В грудных отведениях V1 и 2 нарушения практически не обнаруживаются.
Другие признаки стенокардии на ЭКГ:
- Зубец U ‒ двухфазный или отрицательный.
- Зубец Р ‒ увеличен по продолжительности.
- Интервал QT ‒ превышен на фоне удлиненной систолы в желудочках.
- Между зубцом Т и комплексом QRS отмечается стремительное отклонение.
- Расщепление QRS-комплекса.
- Нарушенный ритм.
- Изменение проводимости внутри сердца.
Если у Вас остались вопросы, посмотрите представленный видеоролик. В нем рассказано и наглядно показано, как определить стенокардию по электрокардиограмме:
Изменения на ЭКГ при различных видах стенокардии
Вариантная стенокардия
Это трудно определяемый тип стенокардии, исходя из проявляющейся симптоматики. Поэтому наиболее эффективным методом является ЭКГ. При вариантной форме стенокардического приступа ST-сегмент поднимается и возвращается к изометрической линии только после устранения боли. Проводится мониторинг Холтера и ЭКГ с физической нагрузкой.
Впервые возникшая стенокардия напряжения
Распознать впервые возникшую стенокардию напряжения при помощи электрокардиограммы возможно преимущественно в момент стенокардического приступа.
Отмечается смещение сегментарного участка ST (может подниматься или опускаться выше/ниже изолинии) и деформирование зубца Т (фаза положительная или отрицательная, амплитуда возросшая или уменьшенная).
Также наблюдается нарушение ритма и проводимости.
Прогрессирующая стенокардия напряжения
Признаки стенокардии напряжения прогрессирующей формы:
- отрицательная направленность зубца Т и U;
- увеличение зубцов Q;
- депрессия сегмента ST.
Спонтанная стенокардия (стенокардия Принцметала)
Проявляется на ЭКГ подъемом ST-сегмента, который переходит в положительный зубец Т. Кривая отличается монофазностью. Противоположная стенка сердечной мышцы имеет изменения реципрокного характера.
Микроваскулярная
Электрокардиограмма при микроваскулярной стенокардии выявляет незначительное снижение R-ST-сегмента и неспецифическое изменение зубца Т.
Ранняя постинфарктная
При ЭКГ-диагностировании фиксируется депрессия ST-сегмента и инверсия Т-зубца.
Чтобы диагностировать стенокардию и определить вид патологического нарушения, назначается электрокардиограмма, которая выявляет изменения с максимальной точностью. Процедура совершенно безболезненная и безопасная, поэтому не стоит игнорировать решение лечащего врача о проведении данного метода исследования сердечной мышцы.
Источник: https://serdce.biz/diagnostika/kardiografiya/ekg-pri-stenokardii.html
Как стенокардия проявляется на ЭКГ
Стенокардия – одна из форм ишемической болезни сердца (ИБС), протекает с болью в грудной клетке, обусловлена ишемией (уменьшение кровоснабжения какого-либо участка миокарда вследствие нарушения поступления артериальной крови), причина которой − атеросклероз. Различают: стабильную стенокардию напряжения (с указанием функциональных классов, коронарный синдром Х), нестабильную (впервые возникшая, прогрессирующая, постинфарктная), вазоспастическую (вариантную/Принцметала).
Как же проявляется стенокардия на ЭКГ и с помощью чего можно ее увидеть.
Основной способ диагностики этого расстройства − электрокардиографический метод с дальнейшей расшифровкой электрокардиограммы.
| Стабильная стенокардия напряжения | Депрессия ST больше 1 мм, реже его подъем в отведении от стенки левого желудочка в соответствующей зоне и снижение в реципрокных отведениях. Отрицательный или положительный и высокий Т. |
| Нестабильная | Поскольку этот вид относится к острому коронарному синдрому, изменения будут таковы: депрессия ST более 1 мм в двух или больше отведениях и отрицательный Т, по форме напоминающий равнобедренный треугольник. Возможно возникновение кратковременных эпизодов блокад ножек пучка Гиса. |
| Вазоспастическая | Подъем ST с переходом на высокий Т. Иногда расширение QRS, увеличение R, Q похож на патологический. Появление предсердно-желудочковых блокад и фибрилляции предсердий. Длятся изменения не больше 5-20 минут. |
Расширенные тесты на стенокардию с использованием ЭКГ
При ХМ на ЭКГ наблюдают смещение сегмента ST разной выраженности и протяжности, что характерно для стабильной стенокардии напряжения, нестабильной и Принцметала. Для первой свойственно снижение ST, которое медленно достигает своего максимума, а потом исчезает после прекращения нагрузки.
Нередко для постановки диагноза ишемической болезни сердца и в частности самой стенокардии используют пробы с физической нагрузкой.
Рассмотрим некоторые из них.
Велоэргометрия (ВЭМ)
Частые приступы стенокардии − показания к этой диагностической манипуляции.
Противопоказания:
- сердечная недостаточность ІІ Б и ІІІ;
- частые приступы стенокардии, их усиление в последнюю неделю;
- расслаивающая аневризма аорты;
- дыхательная недостаточность;
- острый тромбофлебит;
- тромбоэмболия;
- острые инфекционные заболевания.
Подготовка к пробе:
- проводят через два часа после еды;
- за сутки прекращают прием нитратов, антагонистов кальция, препаратов калия, анаболиков, гормонов;
- бета-адреноблокаторы отменяют за три дня;
- при появлении приступов применяют «Нитроглицерин»;
- прием сердечных гликозидов прекращают за три-семь дней.
Описание методики ВЭМ:
- обследование проводят после измерения артериального давления и регистрации электрокардиограммы в покое и определения существующего отклонения от нормы;
- выполняют после проведения пробы с гипервентиляцией;
- применяют ступенчатую прерывистую методику;
- начинают из 25 Вт (5 минут), с каждой следующей ступенькой нагрузку увеличивают на 100%.
Критерии прекращения пробы при ИБС и стенокардии:
- изменения на ЭКГ − горизонтальное или корытоподобное смещение сегмента ST на 1 мм или больше 2 мм при резко позитивном тесте;
- увеличение соотношения QX/QT больше, чем на 50% (Х-место на изолинии начала зубца Т);
- возникновение симптомов стенокардии (загрудинной боли), которая появляется у 54-83% людей.
Пример фото ВЭМ пробы
Сцинтиграфия миокарда таллием при физической активности
Метод основан на свойстве вещества накапливаться прямо пропорционально величине регионарного кровотока. Показания − сомнительная, либо не доведенная до появления диагностических критериев ВЭМ. Возникновение дефекта накопления при незначительной нагрузке говорит о динамической ишемии.
Сцинтиграфия миокарда технецием при физической активности
Чувствительность пробы и критерии оценки такие же, как и в предыдущей. Особенность в том, что получают изображение левого желудочка и определяют его фракцию выброса.
Стресс-эхокардиография
Объединяет ВЭМ и эхокардиографию. Определяет изменения на ограниченном участке сердечной мышцы. Критерии позитивной пробы: максимальная фракция (ФВ) выброса ≤ 35%; увеличение ФВ меньше чем на 5%; проявление нарушения локальной сократимости.
Выводы
Стенокардия − серьезное заболевание, которое важно вовремя выявить, поскольку оно быстро прогрессирует и приводит к инфаркту миокарда. ЭКГ считают основным методом диагностики.
Благодаря ему, помимо ишемических изменений определяют и другие, которые непосредственно влияют на течение этой болезни (гипертрофия левого желудочка и предсердия, атриовентрикулярные блокады, различные нарушения ритма).
Но в сомнительных случаях врач назначает больному дополнительные обследования. Они на сегодня доступны и безопасны для пациента.
Для подготовки материала использовались следующие источники информации.
Источник: https://cardiograf.com/diagnostika/electro/stenokardiya-na-ehkg.html
Микроваскулярная стенокардия
13170
- Хотя стабильная стенокардия является наиболее часто встречающимся клиническим синдромом у пациентов с рецидивирующими, стабильными эпизодами ишемии миокарда, существуют и другие важные, особые, хотя и не столь часто встречаемые клинические проявления, которые связаны с периодически возникающими эпизодами ишемии миокарда.
- Микроваскулярная стенокардия обычно характеризуется:
- приступами стенокардии, преимущественно возникащими при нагрузке и достаточно типична, чтобы предположить наличие ИБС;
- депрессией сегмента ST, похожей на ишемическую, во время ангинозного приступа или при проведении провокационных проб, главным образом, нагрузочного ЭКГ теста (рис. 1);
- наличием венечных артерий без атеросклеротических поражений по данным ангиографии;
- исключенным спазмом эпикардиальных венечных артерий и отсутствием известных системных заболеваний или заболеваний сердца, которые могли бы вызывать микроваскулярную дисфункцию коронарного русла.
Однако у пациента А (нижний рисунок слева) при коронароангиографии выявлена субокклюзия проксимального отдела передней межжелудочковой ветви левой венечной артерии (указано стрелкой), тогда как у больного Б (нижний рисунок справа) обнаружены неизмененные венечные артерии (микроваскулярная стенокардия).» width=»497″>
Рис. 1. «Ишемический» характер депрессии сегмента ST (около 1,5 мм) в переднебоковых отведениях, вызванной нагрузочной стресс-пробой на тредмиле (по протоколу Брюса) у двух пациентов со стабильной стенокардией напряжения (вверхние рисунки).
Морфология и тяжесть депрессии сегмента ST и достигнутая нагрузка (Брюс 2) схожи у обоих больных.
Однако у пациента А (нижний рисунок слева) при коронароангиографии выявлена субокклюзия проксимального отдела передней межжелудочковой ветви левой венечной артерии (указано стрелкой), тогда как у больного Б (нижний рисунок справа) обнаружены неизмененные венечные артерии (микроваскулярная стенокардия).
Данная клиническиая картина в медицинской литературе и в клинической практике обычно называется синдромом Х, но в данном тексте будет использоваться термин «микроваскулярная стенокардия» в связи с тем, что появляется все больше доказательств микрососудистой дисфункции и ишемического происхождения стенокардии у такого рода больных.
Распространенность и частота заболеваемости микрососудистой стенокардией плохо изучены.
Тем не менее среди пациентов с болями в грудной клетке, подозрительными на транзиторную ишемию миокарда, при выполнении коронарографии в 10-30% случаев выявляются нормальные или малоизмененные венечные артерии без признаков вазоспазма.
Хотя у некоторых из пациентов может отсутствовать синдром ишемии миокарда, у большинства из них имеются признаки, характерные для микрососудистой стенокардии. Доля их остается неопределенной.
До сих пор не могут прийти к единому мнению о том, является ли микроваскулярная дисфункция причиной ишемии миокарда и болей в грудной клетке у пациентов со стенокардией и нормальными венечными артериями. По данным многочисленных исследований с использованием различных методов и техник сообщалось о сниженном коронарном резерве у этих больных.
В данном процессе могут принимать участие как сниженная сосудорасширяющая функция, эндотелий-зависимая и эндотелий-независимая, так и повышенная вазоконстрикторная активность венечных артерий.
Механизмы этого до сих пор неизвестны, но они могут включать патологическую адренергическую активность, резистентность к инсулину, воспалительный процесс, а у женщин недостаток эстрогена.
С другой стороны, существует единогласное мнение о наличии у данной категории больных повышенной болевой чувствительности, которая даже при легкой степени ишемии миокарда может способствовать появлению боли в грудной клетке. Однако остается спорным момент, связано ли повышенное восприятие сердечной боли с общей ноцицептивной патологией, вызванной дефектом коры головного мозга или специфическими изменениями периферических нейронов сердца.
В большинстве случаев боль в грудной клетке, возникающую при физической нагрузке и исчезающую в покое, невозможно отличить от боли, связанной с микроваскулярной стенокардией, и боли, вызванной обструктивным атеросклеротическим поражением венечных артерий. Однако некоторые свойства ангинозного приступа характерны для микрососудистой стенокардии, в том числе продолжительность приступа после прекращения нагрузки и отсроченное, неполное купирование болей при сублингвальном приеме нитратов.
Физикальное обследование, как правило, ничем не примечательно, а при выполнении нагрузочного ЭКГ-теста регистрируются изменения, характерные для обструктивного атеросклеротического поражения венечных сосудов (рис. 1). Результаты выполненной нагрузочной перфузионной сцинтиграфии миокарда положительны у половины пациентов.
Отсутствие зон нарушенной сократимости миокарда ЛЖ при выполнении стресс-ЭхоКГ (с дипиридамолом, добутамином или физической нагрузкой), несмотря на появление болей в грудной клетке и депрессии сегмента ST, с большой долей вероятности предполагает наличие микроваскулярной стенокардии, так же как и отсутствие эффекта купирования ангинозного приступа при прекращении нагрузки и нормализации сегмента ST после приема нитратов короткого действия.
Необходимо отметить, что оценка состояния микроциркуляторного русла затруднительна у каждого пациента со стенокардией и нормальными венечными артериями при помощи инвазивных или усовершенствованных неинвазивных методов (например, ПЭТ или МРТ) из-за продолжительности и/или чрезмерной стоимости методов диагностики. В этой связи в последнее время была предложена методика оценки коронарного кровотока в ответ на сосудорасширяющую стимуляцию, которую можно было бы измерить при трансторакальной допплерографии передней межжелудочковой ветви (рис. 2) или контрастной ЭхоКГ.
Рис. 2.
Повышение скорости коронарного кровотока в передней межжелудочковой ветви левой венечной артерии (ПМЖВ ЛВА) в ответ на введение аденозина (140 мг/кг/мин), определенное при трансторакальном допплеровском исследовании у группы пациентов с миокроваскулярной стенокардией с и без обратимых перфузионных дефектов в зоне кровоснабжения передней межжелудочковой ветви левой венечной артерии при МРТ в сосудистом режиме во время нагрузочной пробы с добутамином (МРТ+ и МРТ соответственно).
Больные показали более низкую вазодилатирующую реакцию на введение аденозина по сравнению с контрольной группой здоровых лиц, сопоставимых по возрасту и полу. Наименьшая вазодилатация отмечалась среди пациентов со стресс-индуцированными дефектами перфузии при сосудистой МРТ.
Показано, что прогноз при микрососудистой стенокардии благоприятный, так как не отмечалось увеличения риска возникновения серьезных осложнений со стороны сердца. Значительное нарушение сократительной способности ЛЖ было обнаружено при наблюдении в небольшой группе пациентов, у которых появлялась БЛНПГ в покое или в момент нагрузки.
Вероятно, у них были латентные формы дилатационной кардиомиопатии.
Примечательно, что по данным последних исследований можно предположить: эндотелиальная дисфункция у женщин, страдающих микрососудистой стенокардией, может быть ассоциирована с развитием клинически бессимптомного, но ангиографически документированного поражения венечных артерий.
В последних исследованиях с длительным периодом наблюдений (в среднем 11,6 года) у 155 пациентов с микроваскулярной стенокардией каких-либо серьезных осложнений (смерть, ИМ) не наблюдалось.
Несмотря на благоприятный прогноз, у некоторых пациентов с микроваскулярной стенокардией наблюдаются стойкие проявления и даже ухудшение течения заболевания со временем, возникновение более частых сильных длительных приступов стенокардии, устойчивых к медикаментозному лечению.
Симптомы могут ограничивать повседневную активность пациентов и приводить к частому выполнению неинвазивных и даже инвазивных диагностических процедур, а также к госпитализации в стационар или реанимационное отделение.
Таким образом, качество жизни у таких больных может сильно страдать, и поэтому микрососудистая стенокардия является социально и экономически значимым заболеванием.
Лечение микрососудистой стенокардии первоначально основано на традиционных антиангинальных препаратах (β-адреноблокаторы, антагонисты кальция и нитраты) в различных комбинациях.
У пациентов со стойкими клиническим проявлениями эффективность была показана в небольших исследованиях при добавлении к терапии иАПФ (благодаря их способности ингибировать сосудосуживающий и оксидативный эффекты ангиотензина II), производных ксантина (улучшают перераспределение кровотока в зоне ишемии миокарда), статинов (улучшают функцию эндотелия) и эстрогенов (у женщин в пременопаузе и менопаузе улучшают функцию эндотелия). У пациентов со стенокардией, рефрактерной к медикаментозной терапии, и повышенной болевой чувствительностью можно добавить к терапии имипрамин (ингибирует передачу висцеральной боли).
Обнаружено, что электрическая нейромодуляторная стимуляция сокращает количество приступов стенокардии и ее можно рассматривать в качестве терапии таких состояний.
Filippo Crea, Paolo G. Camici, Raffaele De Caterina и Gaetano A. Lanza
Хроническая ишемическая болезнь сердца
Источник: https://medbe.ru/materials/ishemicheskaya-bolezn-serdtsa-ibs/mikrovaskulyarnaya-stenokardiya/
Экг при стенокардии, ее виды (стабильная, спонтанная, микроваскулярная)
Экг при стенокардии
Стенокардия – патология, которая относится к группе ишемической болезни сердца и развивается в результате нарушения кровообращения или уменьшения тока крови на определенном участке сердечно-сосудистой системы. Для того чтобы подтвердить диагноз, необходимо не только узнать клиническую картину, но и выявить ЭКГ-признаки заболевания.Различают следующие виды патологического состояния:
- стабильная стенокардия напряжения;
- вариантная (спонтанная);
- нестабильная;
- синдром Х или микроваскулярная.
Каждый вид поражения сердечной мышцы имеет свою причину развития, клиническую картину и ЭКГ-признаки.
Стабильная форма
Далее рассмотрены разновидности стабильной стенокардии и их особенности.
Стабильная стенокардия напряжения
Развивается в результате окклюзии атеросклеротической бляшкой сосудов сердца. Клинически проявляется болью приступообразного характера, локализующейся за грудиной.
Боль носит сжимающий или жгучий характер и купируется нитроглицерином. Развивается болевой синдром на фоне повышенной физической нагрузки. Она также может иррадиировать в левое плечо, левую руку и т.д.
Вне приступа с помощью электрокардиографии можно обнаружить:
- Гипертрофию левого желудочка (горизонтальная электрическая ось сердца отклонена влево, увеличивается амплитуда R-зубцов в левых грудных отведениях, S-зубцов в правых грудных отведениях).
- Наличие рубцов, которые свидетельствуют о перенесенном инфаркте миокарда (Q – патологический зубец в грудных или стандартных отведениях).
- Нарушения ритма и проводимости (различные АВ- и внутрижелудочковые блокады).
- Комплекс QRS умеренно увеличивает свою длительность (до 0,1 с).
- Удлинение интервала Q-T/
- Неспецифические изменения Т–зубца (сглаженный, двухфазный, высокий).
- Сегмент R-ST ниже изоэлектрической линии.
Данные, зарегистрированные вне приступа стенокардии, не являются патогномоничными (характерными только для стенокардии). Они также развиваются при заболеваниях, при которых развивается гипертрофия левого желудочка (артериальная гипертензия, пороки сердца, атеросклероз).Во время приступа стенокардия на ЭКГ проявляется:
- снижением сегмента R-ST ниже изоэлектрической линии (это значит, что ишемия развилась в субэндокардиальном отделе);
- сглаженным двухфазным или инверсионным Т-зубецом.
Если данные признаки отмечаются в грудных отведениях, то это ишемия передней стенки левого желудочка. Если эти признаки в стандартных отведениях II, III, а также в AVF, то это ишемия в заднедиафрагмальной области.
Спонтанная (вариантная)
Данный вид был описан Принцметаллом. Она характеризуется тем, что развивается внезапно, в результате резкого спазма коронарных артерий без воздействия видимых провоцирующих факторов.Проявляется тяжелым болевым синдромом чаще в ночное время суток или в утренние часы. Экг при стенокардии показывает:
- Подъем R-ST выше изолинии (значит, ишемический участок находится в трансмуральном отделе).
- Нарушения ритма и проводимости (желудочковая экстрасистолия, АВ-блокады II, III степени).
После купирования приступа сегмент R-ST возвращается к изолинии.
Микроваскулярная
Развивается чаще у женщин старшего возраста (старше 45 лет). Возникает атипичный болевой синдром, который появляется на фоне эмоционального потрясения или стрессовой ситуации. Нитроглицерин не всегда может купировать данный приступ. На ЭКГ выявляются неспецифические изменения Т-зубца, неглубокое снижение сегмента R-ST.
Нестабильная форма
Характеризуется участками ишемии, развившимися в результате закупорки сосудов осложненной атеросклеротической бляшкой. Нестабильная стенокардия бывает нескольких видов.
Впервые возникшая
Диагностируется, когда приступы стенокардии напряжения появились
Источник: https://1serdce.pro/pokazyvaet-li-ekg-stenokardiyu.html
Изменения электрокардиограммы при стенокардии
Они характеризуются
признаками ишемии (зубец Т) и (или)
ишемического повреждения (сегмент ST и
зубец Т). Характер изменений зависит
от варианта стенокардии.
1. Стенокардия напряжения
При
стенокардии напряжения в 50–70% случаев
в состоянии покоя изменений на ЭКГ нет.
Для выявления признаков ишемии или
ишемического повреждения используются
нагрузочные тесты (велоэргометрия,
тредмил-тест и др.
), тест чреспищеводной
кардиостимуляции, а также фармакологическая
проба с изопротеринолом.
Наиболее
типичными изменениями ЭКГ во время
приступа стенокардии напряжения
являются субэндокардиальное повреждение
и трансмуральная ишемия (снижение
сегмента ST на 1 мм и более в сочетании с
изменениями зубца Т+/– или –).
2. Впервые возникшая стенокардия напряжения
У
большинства больных в состоянии покоя
вначале заболевания изменений на
ЭКГ нет. По мере прогрессирования
стенокардии могут появляться признаки
субэндокардиальной ишемии (высокие
зубцы Т) или субэндокардиального
повреждения и трансмуральной ишемии
(снижение сегмента ST и уменьшение
амплитуды зубца Т, его двухфазность +–
или Т–).
3. Прогрессирующая стенокардия напряжения
Для
нее в большинстве случаев характерны
изменения на ЭКГ уже в покое в виде
трансмуральной ишемии (отрицательные
зубцы Т). Во время приступа стенокардии
ишемические изменения нарастают, и на
ЭКГ появляется субэндокардиальное
повреждение (к изменениям зубца Т
присоединяется депрессия сегмента ST).
4. Спонтанная стенокардия (стенокардия Принцметала)
В
большинстве случаев в покое ЭКГ находится
в пределах нормы. Во время ангинозного
приступа на ЭКГ появляются признаки
субэпикардиального (трансмурального)
повреждения (подъем сегмента ST на 1–2
мм и более), нередко в сочетании с
желудочковой экстрасистолией.
Это
наиболее часто отмечается при стенокардии
Принцметала на фоне неизмененных или
малоизмененных коронарных сосудов.
При
развитии спонтанной стенокардии на
фоне выраженного атеросклероза коронарных
артерий, во время ангинозного приступа
на ЭКГ могут появляться признаки
субэндокардиального повреждения в виде
снижения сегмента ST.
Некроз
Некроз,
или инфаркт, сердечной мышцы характеризуется
необратимыми изменениями мышечных
волокон — их гибелью.
Некротизи-рованная
ткань сердца не участвует в возбуждении,
поэтому на ЭКГ, зарегистрированной в
отведениях с положительным электродом
над зоной некроза, выявляется прежде
всего нарушение процесса деполяризации
желудочков — изменение комплекса QRS.
Характер этих изменений зависит от
глубины поражения сердечной мышцы и
локализации патологического процесса.
Вокруг зоны некроза имеется зона
ишемического повреждения (изменение
ST) и ишемии (изменение зубца Т).
-
Электрокардиографические
признаки некроза сердечной мышцы: -
1) патологический
зубец Q (глубокий, широкий >0,03 с,
деформированный); -
2) уменьшение
амплитуды зубца R, вплоть до полного
исчезновения, комплекс QS; -
3) изменение сегмента
ST и зубца Т (в ряде случаев этот признак
важнейший). -
В зависимости от
глубины поражения выделяют следующие
инфаркты миокарда (рис. 143): -
1)
крупноочаговый инфаркт миокарда
(патологический Q, уменьшение амплитуды
R, изменение сегмента ST и зубца Т; -
2)
трансмуральный инфаркт миокарда
(комплексQS
в нескольких отведениях, изменение ST и
Т); -
3)
интрамуральный инфаркт миокарда
(уменьшение амплитудыR,изменение
ST и Т); -
4) мелкоочаговый
инфаркт миокарда (изменение ST и Т); -
5)
субэндокардиальный инфаркт миокарда
(выраженная депрессия сегмента ST в
сочетании с изменением зубца Т).
Рис.
143. Виды
инфаркта миокарда в зависимости от
глубины поражения:
а
— крупноочаговый; б — трансмуральный;
в — интрамуральный; г — мелкоочаговый;
д — субэндокардиальный.
Рассмотрим
формирование комплекса QRS в грудных
отведениях в зависимости от глубины и
локализации инфаркта миокарда (рис.
144).
Представим,
что в переднебоковой стенке левого
желудочка имеется крупноочаговый
некроз, охватывающий обширную зону
сердечной мышцы, расположенную у
эндокарда и в средних слоях стенки. При
этом субэпикардиальные отделы
переднебоковой стенки и передней
стенки остаются непораженными.
В
первую половину возбуждения желудочков
(рис. 144, а), когда волна деполяризации
охватывает межжелудочковую перегородку
и субэндокардиальные отделы стенки
левого желудочка, участок, расположенный
в переднебоковой стенке, не возбуждается,
и в нем не возникает ЭДС.
В этот период
суммарный моментный вектор QRS создается
векторами возбуждения непораженных
отделов межжелудочковой перегородки,
задней стенки и переднеперегородочной
области левого желудочка. Этот вектор
направлен в сторону отрицательных
полюсов отведений V4–V6.
Поэтому в отведениях V4–V6
в это время фиксируется отрицательное
отклонение — зубец Q.
В
следующую стадию деполяризации (рис.
144, б) волна возбуждения охватывает уже
непораженные субэпикардиальные отделы
левого желудочка над зоной некроза, а
также в других отделах сердца.
Возбуждение
при этом, как и в норме, распространяется
по направлению к эпикарду, а суммарный
моментный вектор деполяризации
направлен в сторону положительных
электродов грудных отведений V4–V6.
В этих отведениях регистрируется теперь
положительное отклонение — небольшой
зубец R.
Рис.
144. Формирование
комплекса QRS в грудных отведениях при
крупноочаговом инфаркте миокарда
переднебоковой стенки левого
желудочка:
а — начало деполяризации желудочков;
б — окончание деполяризации желудочков.
Предположим
теперь, что в переднеперегородочной
области имеется трансмуральный некроз
(рис. 145). При этом значительный участок
миокарда передней части межжелудочковой
перегородки и передней стенки левого
желудочка полностью не участвует в
возбуждении, а во время деполяризации
желудочков не возникает ЭДС.
В то же
время, в остальных отделах сердечной
мышцы, в частности в боковой и задней
стенках левого желудочка, а также в
задней части межжелудочковой перегородки,
волна деполяризации, как и в норме,
беспрепятственно распространяется от
эндокарда к эпикарду.
ЭДС этих областей,
объединяясь, отклоняет суммарный вектор
QRS в сторону, противоположную области
некроза, т. е. назад и слегка влево.
Рис.
145. Формирование
комплекса QS в грудных отведениях при
трансмуральном инфаркте миокарда
передней стенки левого желудочка:
а
— начало деполяризации желудочков; б
— окончание деполяризации желудочков.
Суммарные
моментные векторы как начальной, так и
конечной деполяризации желудочков
направлены в сторону отрицательных
полюсов отведений V1–V3.
Поэтому в этих отведениях формируется
комплекс QS.
В остальных отведениях
регистрируется малоизмененный
желудочковый комплекс QRS, а в V4,
положительный электрод которого
расположен над зоной нетрансмурального
некроза, регистрируется комплекс
типа Qr.
При
инфаркте миокарда, локализованном в
нижних (заднедиафрагмальных) отделах
левого желудочка (рис. 146), суммарный
вектор деполяризации желудочков обращен
к отрицательным полюсам отведений
III, aVF (II), где и регистрируется зубец Q
или комплекс QS.
Рис.
146. Формирование
комплекса QRS в отведениях от конечностей
( II, III, aVF ) при инфаркте миокарда нижней
стенки левого желудочка.
Рассмотрим теперь,
как изменится форма комплекса QRS при
заднебазальной локализации некроза
(рис. 147).
Рис.
147. Формирование
комплекса QRS в грудных отведениях при
инфаркте миокарда заднебазальной стенки
левого желудочка.
В
этом случае обширный участок задней
стенки практически не участвует в
возбуждении. Суммирующие ЭДС непораженного
миокарда межжелудочковой перегородки,
передней и боковой стенок левого
желудочка отклоняют суммарный
результирующий вектор желудочковой
деполяризации вперед, т. е.
в сторону
положительных полюсов отведений V1–V3,
что приводит к увеличению амплитуды
зубца R в этих отведениях. Однако этот
признак является реципроктным
(зеркальным) при заднебазальном
инфаркте миокарда.
Достоверные признаки
заднебазального инфаркта миокарда
могут быть зарегистрированы только в
дополнительных отведениях (V7–V9),
которые фиксируются над зоной некроза.
ЭКГ при инфаркте
миокарда изменяется в зависимости от
времени, прошедшего от начала некроза.
На рис. 148 представлена динамика ЭКГ
во времени при крупноочаговом инфаркте
миокарда.
Рис.
148. Динамика
ЭКГ при крупноочаговом инфаркте миокарда.
-
В связи с этим в
течение инфаркта миокарда можно выделить
следующие стадии: -
1)
стадию повреждения, или острейшую
стадию, продолжительностью от
нескольких часов до 1–3 суток (подъем
ST и +Т); -
2)
острую стадию — до 2–3 недель от начала
ангинозного приступа (патологический
Q илиQS,
уменьшение амплитудыR,
подъем ST, +T в последующем +/–Т); -
3)
подострую стадию — до 1,5–2 мес. от начала
инфаркта (ST приближается к изолинии,
Т–);
4)
стадию рубцевания — до 4–8 мес. от начала
инфаркта (ST на изолинии, зубец Т — или
+ или изоэлектричен, иногда появляется
rS на месте QS).
Для
острого инфаркта миокарда (стадии 1, 2 и
начало 3) характерны реципроктные
изменения в виде снижения сегмента ST и
Т –+ на противоположной инфаркту миокарда
стенке.
На рис. 149 представлена
динамика ЭКГ в зависимости от стадии
инфаркта миокарда.
Рис.
149. Динамика
ЭКГ в зависимости от стадии инфаркта
миокарда:
а
— острейшая стадия; б — острая стадия;
в — подострая стадия;
г — рубцевание.
Стадии инфаркта
миокарда можно диагностировать по ЭКГ
только при крупноочаговом и трансмуральном
инфаркте миокарда.
В
зависимости от локализации патологического
процесса по ЭКГ можно выделить следующие
инфаркты миокарда:
Источник: https://studfile.net/preview/4106463/page:29/
Экг при стенокардии, ее виды (стабильная, спонтанная, микроваскулярная)
4 ы 3769
Стенокардия – патология, которая относится к группе ишемической болезни сердца и развивается в результате нарушения кровообращения или уменьшения тока крови на определенном участке сердечно-сосудистой системы. Для того чтобы подтвердить диагноз, необходимо не только узнать клиническую картину, но и выявить ЭКГ-признаки заболевания.
Различают следующие виды патологического состояния:
- стабильная стенокардия напряжения
- вариантная (спонтанная)
- нестабильная
- синдром Х или микроваскулярная.
Каждый вид поражения сердечной мышцы имеет свою причину развития, клиническую картину и ЭКГ-признаки.
Стабильная форма
Далее рассмотрены разновидности стабильной стенокардии и их особенности.
Стабильная стенокардия напряжения
Развивается в результате окклюзии атеросклеротической бляшкой сосудов сердца. Клинически проявляется болью приступообразного характера, локализующейся за грудиной.
Боль носит сжимающий или жгучий характер и купируется нитроглицерином. Развивается болевой синдром на фоне повышенной физической нагрузки.
Она также может иррадиировать в левое плечо, левую руку и т.д.
Вне приступа с помощью электрокардиографии можно обнаружить:
- Гипертрофию левого желудочка (горизонтальная электрическая ось сердца отклонена влево, увеличивается амплитуда R-зубцов в левых грудных отведениях, S-зубцов в правых грудных отведениях).
- Наличие рубцов, которые свидетельствуют о перенесенном инфаркте миокарда (Q – патологический зубец в грудных или стандартных отведениях).
- Нарушения ритма и проводимости (различные АВ- и внутрижелудочковые блокады).
- Комплекс QRS умеренно увеличивает свою длительность (до 0,1 с).
- Удлинение интервала Q-T/
- Неспецифические изменения Т–зубца (сглаженный, двухфазный, высокий).
- Сегмент R-ST ниже изоэлектрической линии.
Данные, зарегистрированные вне приступа стенокардии, не являются патогномоничными (характерными только для стенокардии). Они также развиваются при заболеваниях, при которых развивается гипертрофия левого желудочка (артериальная гипертензия, пороки сердца, атеросклероз).
Во время приступа стенокардия на ЭКГ проявляется:
- снижением сегмента R-ST ниже изоэлектрической линии (это значит, что ишемия развилась в субэндокардиальном отделе)
- сглаженным двухфазным или инверсионным Т-зубецом.
Если данные признаки отмечаются в грудных отведениях, то это ишемия передней стенки левого желудочка. Если эти признаки в стандартных отведениях II, III, а также в AVF, то это ишемия в заднедиафрагмальной области.
Спонтанная (вариантная)
Данный вид был описан Принцметаллом. Она характеризуется тем, что развивается внезапно, в результате резкого спазма коронарных артерий без воздействия видимых провоцирующих факторов.
Проявляется тяжелым болевым синдромом чаще в ночное время суток или в утренние часы. ЭКГ при стенокардии показывает:
- Подъем R-ST выше изолинии (значит, ишемический участок находится в трансмуральном отделе).
- Нарушения ритма и проводимости (желудочковая экстрасистолия, АВ-блокады II, III степени).
После купирования приступа сегмент R-ST возвращается к изолинии.
Микроваскулярная
Развивается чаще у женщин старшего возраста (старше 45 лет). Возникает атипичный болевой синдром, который появляется на фоне эмоционального потрясения или стрессовой ситуации.
Нитроглицерин не всегда может купировать данный приступ. На ЭКГ выявляются неспецифические изменения Т-зубца, неглубокое снижение сегмента R-ST.
Нестабильная форма
Характеризуется участками ишемии, развившимися в результате закупорки сосудов осложненной атеросклеротической бляшкой. Нестабильная стенокардия бывает нескольких видов.
Впервые возникшая
Диагностируется, когда приступы стенокардии напряжения появились ≤ 30 дней назад. Сначала болевой синдром напоминает приступ стабильной стенокардии.
Но со временем продолжительность приступа увеличивается, боли усиливаются, необходимо для купирования большое количество нитроглицерина. Присоединяются к симптомам удушье, головокружение, возникающие на фоне обычной или незначительной физической нагрузки.
Прогрессирующая стенокардия напряжения
Она развивается при длительном течении стабильной стенокардии и является ее обострением. К данной стенокардии присоединяются признаки стенокардии покоя (слабость, вялость, одышка, приступы удушья в покое).
Стенокардия покоя
Она представляет собой тяжелый затянувшийся приступ стенокардии с длительностью более 20 . Резко возникают общая слабость, потливость, всплески снижения артериального давления и аритмии. Боль появляется в состоянии покоя, без предшествующих физических упражнений или обычных движения.
Купируется наркотическими анальгетиками (трамадол, морфин).
Ранняя постинфарктная
Развивается через 48 часов – 2 недели после начала острого инфаркта миокарда. Данный вид стенокардии свидетельствует о неполном рассасывании тромба в пораженной коронарной артерии.
Болевой синдром такой же, как и при обычной стенокардии.
При нестабильной стенокардии на ЭКГ определяются следующие признаки:
- резкая депрессия R-ST
- патологические изменения зубца Т (сглаженность, двухфазность, инверсия в несвойственных для зубца Т отведениях).
Данные изменения могут сохраняться в течение нескольких дней и свидетельствовать о дестабилизации ишемической болезни сердца, которая может привести к инфаркту миокарда. Для того чтобы подтвердить диагноз, необходимо собрать тщательно историю развития заболевания, клиническую картину и лабораторную и инструментальную диагностику сердца.
Одним из важных методов исследования является электрокардиограмма, с помощью которой можно обнаружить ишемические процессы в сердце и установить точный диагноз.
Источник: https://sparmoscow.ru/zdorove/jekg-pri-stenokardii-ee-vidy-stabilnaja